Классификация остеохондроза по осно
Опубликовано: 25.04.2024
Медицинский редактор: Земерева Н.Ю., физиотерапевт
Апрель, 2019.
Синонимы: дегенеративно-деструктивная патология опорно-двигательного аппарата, патология костно-мышечной системы.
Код по МКБ-10: М42.
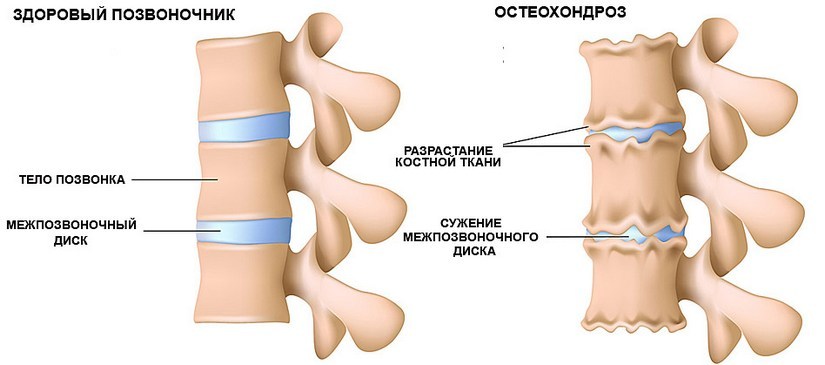
Остеохондроз возникает вследствие разрушения костных и коллагеновых структур. Кроме того, патологию сопровождают нарушения минерального обмена, из-за чего костная ткань теряет прочность. Это приводит к смещению межпозвоночных дисков, нарушению целостности суставов и позвонков. Заболевание склонно к прогрессированию. При отсутствии терапии остеохондроз прогрессирует, что способствует нарушению кровообращения, появлению головных болей. В ряде случаев поражение может привести к грыже.
Насколько распространен остеохондроз
Заболевание достаточно распространено. Согласно данным ВОЗ данной патологией страдают от 45 до 85% населения планеты. Преимущественно остеохондроз развивается среди людей от 30-35 лет. В ряде случаев заболевание формируется и у лиц более раннего возраста. Женщины и мужчины болеют одинаково часто.
Виды и стадии остеохондрозов
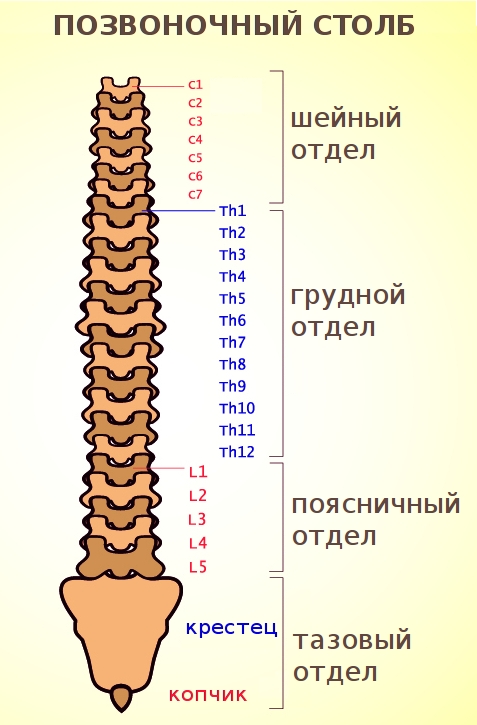
Фото: обозначения позвонков соответствующего отдела позвоночника
Классификация остеохондрозов по уровню поражений отделов позвоночного столба:
- полисегмантарный (распространенный);
- крестцовый;
- поясничный;
- грудной;
- шейный.
Классификация согласно рентгенологическим изменениям:
- 0 стадия – изменения межпозвонкового диска отсутствуют.
- 1 стадия – преимущественно внутренняя травматизация диска с незначительными изменениями.
- 2 стадия – значительные поражения внутренней части диска при сохранении внешней поверхности.
- 3 стадия – поражение всего диска: распространение трещин на наружную поверхность диска, что может привести к его выдавливанию в межпозвонковое пространство.
Классификация согласно функциональным и клиническим проявлениям:
- 1 стадия – функциональная активность пораженного сегмента сохранена, в месте поражения отмечается незначительная болезненность.
- 2 стадия – в результате подвывихов тел позвонков, защемления нервных окончаний и протрузии дисков начинает нарушаться функционирование позвоночника. Усиливается болезненность в месте поражения.
- 3 стадия – в результате деформации позвоночника появляются грыжи межпозвонковых дисков. Боли приобретают более интенсивный характер.
- 4 стадия – пациент практически утрачивает способность к передвижению. Подвижность позвоночного сегмента практически отсутствует, обнаруживается значительное напряжение мышц. Отмечается инвалидизация.
Клинические стадии остеохондроза
При развитии патологический процесс приносит ряд изменений, характеризующихся определенной симптоматикой.
Доклиническая стадия остеохондроза (1 степень).
- Отмечаются незначительные изменения. Боли появляются и становятся более выраженными при наклонах и поворотах, чувствуется быстрая утомляемость и напряжение мышц спины. Для коррекции достаточно курса хондропротекторов и регулярной ЛФК системы.
Клиническая стадия остеохондроза (2 степень).
- Выявляется нестабильность между позвонками. Боль приобретает интенсивный характер с иррадиацией в руки, плечи или нижние конечности, усиливаясь при поворотах и наклонах. Это объясняется снижением высоты межпозвонковых дисков. Пациенты отмечают быструю утомляемость, рассеянность, головные боли и снижение работоспособности. Лечение включает фармакологические средства, мази, физиотерапевтическую коррекцию и ЛФК систему.
Формирование грыжевого выпячивания (3 степень).
- Боль становится более интенсивной и проявляется не только в месте поражения, но и в местах возможной иррадиации. Мышцы начинают терять динамическую силу, конечности подвергаются онемению. Выявляются грыжи межпозвонковых дисков. Снижается подвижность позвоночника. Пациентов беспокоят слабость и головокружения. Необходимо решение вопроса об оперативном вмешательстве.
Разрушение межпозвонковых дисков (4 степень).
- Диски начинают замещаться соединительной тканью. Поражение может захватывать несколько позвоночных сегментов. При этом степень разрушения в них может различаться. Отмечается дискоординация движений, усиление головных болей и головокружений, появление шума в ушах.
Причины возникновения
Основные причины развития остеохондроза.
- Избыточная масса тела.
- Нарушения питания: недостаток продуктов, содержащих кальций и витамин Д.
- Нарушение осанки и сопутствующая патология опорно-двигательного аппарата (плоскостопие, ревматизм, сколиоз, лордоз и кифоз).
- Гиподинамия: малоподвижная работа, недостаточность физической активности.
- Травматическое повреждение позвоночного отдела.
- Чрезмерные физические нагрузки, травмирующие ткани организма.
- Генетическая предрасположенность к развитию заболевания.
- Неправильная закладка тканей опорно-двигательного аппарата.
Существует значительное количество факторов риска формирования остеохондроза, которые, при наличии предрасположенности могут спровоцировать начало заболевания.
Основные из них следующие:
- Длительное и частое переохлаждение.
- Возрастная дегенерация тканей.
- Заболевания свода стопы, что приводит к перегрузке позвоночного столба.
- Обменные нарушения (возрастные потери соединений хондроитина и глюкозамина).
- Хроническая перегрузка позвоночника при длительном ношении неудобной и тесной обуви.
- Профессиональные факторы риска (работа в вынужденном положении, рывки тела и частые повороты, подъём тяжестей).
- Особенности микроклимата: сочетание высокой влажности и низкой температуры.
- Резкое прекращение спортивных занятий и снижение физической активности.
- Частые стрессы, нервное напряжение, что вызывает спазматическую активность мышц, деформирующих позвоночный сегмент.
Развитие патологии
Указанные выше факторы вызывают избыточную нагрузку на позвонки. Это приводит к мышечному спазму. Происходят нарушения системного кровообращения, нарушается эффективность обменных процессов – формируются дегенеративные изменения.
Межпозвонковые диски деформируются и истончаются, начинают выступать за пределы позвоночного столба.
Выделяется четыре основных этапа развития остеохондроза.
- Этап первый. Снижается количество влаги, содержащееся в ядре межпозвоночного диска. Он уплощается, что приводит к уменьшению пространств между позвонками. Хрящ начинает покрываться незначительными трещинами. Как правило, на первом этапе формирования заболевания болевые ощущения у пациента отсутствуют.
- Этап второй. При сокращении межпозвонкового пространства начинает спазмироваться связочный и мышечный аппарат. Это способствует чрезмерной подвижности позвоночного сегмента, его смещению.
- Этап третий. В результате прогрессирования процессов дегенерации происходит протрузия (выдавливание) диска, подвывихи тел позвонков.
- Этап четвертый. В межпозвонковом пространстве начинают формироваться остеофиты (костные шипы). Они отчасти стабилизуют патологически подвижный позвоночный сегмент, предотвращают вывихи. Со временем их количество значительно увеличивается. Это приводит практически к полной потере подвижности позвоночника. Одновременно начинают травмироваться нервы и сосуды, расположенные вблизи позвонков.
Симптомы остеохондроза разных отделов
Cимптоматика остеохондроза имеет строгую взаимосвязь с областью поражения позвоночного сегмента и от степени выраженности поражения.
Поражение шейного отдела позвоночника
Помимо болевого синдрома в области шеи, больные часто отмечают следующие неспецифические симптомы:
- Снижение остроты зрения.
- Звон и шум в ушах.
- Головокружения.
- Появление перед глазами цветных пятен и мелькание «мушек».
- Подъем артериального давления.
- Уменьшение остроты слуха.
- Ночное апноэ сна (храп).
- Парестезии (нарушение чувствительности) в верхних конечностях, шее и коже лица.
- Изменение силы голоса.
- Приступы обмороков.
- Головные боли в теменной, височной и затылочной областях. Усиливаются во время движения.
Поражение грудного отдела позвоночника
- Боли между лопаток выраженного характера.
- Болезненность при глубоком и резком вдохе.
- Парестезии (онемение) кожи спины, живота и грудной клетке.
- Затруднения при подъёме верхних конечностей.
- Боли в области сердца в течение длительного времени. По характеру резкие, колющие, острые, имеющие конкретную точку болезненности, на которую может указать пациент.
- Затруднения при наклонах.
Остеохондроз поясничного и крестцового отделов позвоночника
- Люмбалгия – боли в поясничном и крестцовом отделах позвоночника, иррадиирующие в нижние конечности. Могут усиливаться при движениях в пораженном сегменте.
- Гипергидроз (усиление потоотделения).
- Ощущение холода в нижних конечностях при комфортной температуре тела.
- Постоянное напряжение мышечного корсета поясничного отдела.
- Покалывание и ползанье мурашек в нижних конечностях.
- Изменения потенции у мужчин.
- Нерегулярность менструального цикла у женщин.
При длительном течении остеохондроза пораженные сегменты, как правило, срастаются между собой. При этом основная симптоматика – затруднения подвижности, а боль значительно снижается.
Особенности у женщин и мужчин
Существенных различий в течение остеохондроза у мужчин и женщин не существует. Различается только дополнительная вегетативная симптоматика на фоне поражений поясничного отдела. У мужчин процесс может сопровождаться половой дисфункцией, у женщин – нерегулярностью менструального цикла. В момент менопаузы у женщин может быть более выражена симптоматика шейного остеохондроза. Это связано с последствиями гормональной дисфункции, что вызывает дополнительное сужение сосудов.
С чем можно спутать остеохондроз
- Анкилозирующий спондилоартрит Бехтерева. Характеризуется постепенным восходящим поражением позвоночного столба со срастанием сегментов позвоночника. Приводит к отсутствию подвижности.
- Ревматизм. Как правило, сопровождается поражением клапанов сердца и крупных суставов.
- Ревматоидный артрит. Помимо поражений мелких суставов кистей и стоп могут выявляться поражения почек.
- Мочекаменная болезнь, аднексит. Боль может иррадиировать в поясничный отдел позвоночника. Для уточнения диагноза требуется проведение УЗИ.
- Ишемическая болезнь сердца. Необходимо проведение холтеровского мониторирования с целью исключения приступов стенокардии, напоминающих боли при грудном остеохондрозе.
Обследования
- Клинический опрос и осмотр врача. Позволяет установить симптоматику, исключить сопутствующие патологии и подобрать необходимые диагностические обследования.
- Рентгенография позвоночника. Позволяет установить характер изменения тел позвонков, оценить степень сужения суставной щели, наличие и размеры остеофитов.
- МРТ (магнитно-резонансная томография) визуализирует костные структуры, грыжевые выпячивания межпозвонковых дисков.
- КТ (компьютерная томография) менее информативное разрешение, чем при проведении МРТ. Сложно установить наличие и размер грыжевого выпячивания.
- Дуплексное ультразвуковое сканирование. Метод используется при необходимости выявления атеросклеротического поражения сосудов. Оценивается скорость кровотока и наличие сужений ангиального русла.
- Миелография – ретгенографический метод исследования с примнением контрастного вещества. Позволяет установить наличие грыжи.
Методы исследования при остеохондрозе преимущественно инструментальные, поскольку лабораторная диагностика не выявляет существенных изменений. Для проведения дифференциального диагноза с рядом патологий ревматологического профиля (ревматизм, болезнь Бехтерева, ревматоидный артрит, остеопороз) рекомендуется провести ряд обследований: ОАК, СОЭ, СРБ, мочевина, ревматоидный фактор, АСЛ-О, фибриноген, концентрация кальция в крови.
Методы лечения
Медикаментозная терапия
Включает в себя обезболивающие и противовоспалительные средства в виде инъекций и таблеток. Местно применяются мази и крема. Их количество подбирается в связи с выраженностью болевого синдрома. К базовым НПВП относятся:
- нимулид,
- целекоксиб,
- этерекоксиб,
- мелоксикам.
- дексалгин,
- амелотекс,
- кеторол,
- ксефокам.
- ибупрофен,
- артрафик,
- аэртал,
- нимулид.
- Предпочтительны комбинированные препараты с сочетанием хондроитина и глюкозамина. Хондроитин восстанавливает суставную поверхность, способствуя регенерации костной ткани, глюкозамин способствует регенерации связочного аппарата. Данные препараты требуют курсового приёма не менее 3-х месяцев 2 раза в год.
Физиотерапия
Применяется лазерная методика коррекции, электрофорез и фонофорез, магнитотерапия, низкочастотные токи. Это позволяет снизить болезненность в пораженном сегменте и продлить возможность функциональной активности позвоночника.
Лечебная физкультура
- Грамотно подобранная тренировочная система позволяет укрепить связочный и мышечный аппарат. Это предотвращает формирование грыжевых выпячиваний и развитие подвывихов. Также это нормализует обмен веществ в межпозвонковых дисках и улучшает местное кровообращение.
Вытяжение (тракция) позвоночного столба
- Скелетная вытяжка посредством современной аппаратуры применяется вне периода обострений. Это способствует сохранению эластичности связочного аппарата и расстоянию между позвонками. Данная мера позволяет сохранять эластичность мышечного каркаса спины.
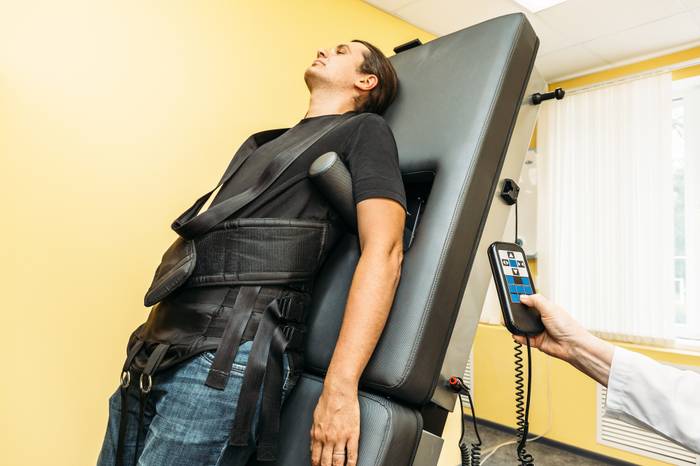
Фото: вытяжение спины при остеохондрозе
Массаж
- Устраняет спазматическую активность мышц позвоночника. Это приводит к снижению болевой симптоматики, нормализует кровоснабжение и приводит к укреплению опорно-двигательного аппарата (связок и мышц).
Рефлексотерапия
- Позволяет снизить очаговую болевую симптоматику посредством воздействия на определённые рефлекторные зоны.
Для достижения клинического эффекта требуется регулярное применение данных методов в комплексе.
Хирургическое лечение остеохондроза
Применяется в случае неэффективности консервативной терапии.
Предпочтительна микрохирургическая терапия при наличии межпозвонковой грыжи.
Удаление пораженного диска с заменой его на имплант. Это позволяет восстановить межпозвонковое расстояние и устранить симптоматику остеохондроза.
Осложнения и прогноз
- Мигренозные приступы.
- Сужение (стенозирование) спинномозгового канала.
- Вегето-сосудистая дистония – повышение активности симпатической нервной системы, что приводит к скачкам артериального давления.
- Радикулит – воспаление нервных окончаний.
- Ишиас – боли в области нижних конечностей и ягодицах, связанные с поражение седалищного нерва.
- Люмбаго – выраженный болевой синдром в поясничной области.
- Грыжа Шморля – смещение межпозвоночного диска в полость самого позвонка.
При комплексном подходе: сочетание фармацевтических методов, физиотерапевтической коррекции и методов лечебной физкультуры позволяет значительно снижать прогрессию заболевания.
Профилактика
- Поддержание правильной осанки.
- Избегание гиподинамии.
- Предотвращение травмирования позвоночного отдела, подъема тяжестей.
- Приобретение ортопедических спальных принадлежностей.
- При неудобном положении во время работы рекомендуется ношение специального корсета.
- Выполнять лечебную физкультуру, направленную на поддержание активности мышц спины.
- Избегатние переохлаждений.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Остеохондроз - это дегенеративно-дистрофическое заболевание межпозвоночных дисков, сопровождающееся биохимическим изменением ткани позвонков. При остеохондрозе ухудшается фиксирующая способность позвоночника, то есть состояние околопозвоночных мышц и связок, особенно при нагрузке.
Под воздействием многих факторов (механическая перегрузка позвоночника, постоянная его травматизация в неблагоприятных условиях труда и быта, нарушение осанки, нарушения обмена веществ) происходит разрушение и распад межпозвоночного диска. Эластичность хряща снижается, создается впечатление, что межпозвонковый диск как бы усыхает. Этот процесс особенно быстро прогрессирует при недостаточной подвижности позвоночника, так как ухудшается местное кровообращение. В результате компоненты межпозвоночного диска подвергаются дегенерации и постепенно разрушаются, а вокруг них развивается воспалительная реакция и впоследствии образуются так называемые краевые остеофиты. Все это вызывает уменьшение расстояний между позвонками. Но дуги позвонков образуют спинномозговой канал и поэтому повреждаются пучки нервных волокон (корешки), отходящие от спинного мозга.
Сдавление сосудов и нервных корешков, во-первых, является причиной возникновения острых болей в самом позвоночнике, (так называемый корешковый синдром), особенно при резком повороте или наклоне головы или туловища либо при физической нагрузке, и, в конечном счете, приводит к развитию вторичного радикулита. Во-вторых, из-за того, что происходит сдавление нервных корешков, выходящих из спинного мозга, нарушается функция и внутренних органов, которые тоже частично иннервируются от корешков.
Чаще всего остеохондроз начинается в шейном и поясничном отделе. Объясняется это тем, что межпозвонковые диски обычно повреждаются на границах подвижной части позвоночника с относительно неподвижным его отделом (поясничный по отношению к крестцовому, шейный по отношению к грудному).
Нейрохирург А. И. Осна предложил классификацию стадий остеохондроза (1971 год) на основании длительного опыта его изучения и хирургического лечения:
- I стадия - происходит внутридисковое перемещение ядра больше чем в норме. что приводит к растяжению или сжиманию фиброзного кольца.
- II стадия - возникают трещины фиброзного кольца и нестабильность пораженного сегмента.
- III стадия - наблюдается полный разрыв диска с выпадением грыжи, воспалительным процессом с возможным сдавливанием нервов и сосудов.
- IV стадия - имеется дистрофическое поражение прочих составля-ющих межпозвонкового диска с присоединением спондилеза, спондилоартроза и других компинасторных изменений.
Спондилоартроз (артроз суставов позвоночника) возникает от неправильного распределения вертикальной нагрузки из-за снижения высоты межпозвонкового диска. Уплощенный диск уменьшает расстояние между дугоотростчатыми суставами. Они перегружаются, разрушаются с развитием артроза. Результат остеоартроза - ущемление менисков суставов позвоночника, что блокирует сустав и вызывает боль.
Спондилез - обызвествление передней продольной связки позвоночника. Спондилез фиксирует участок, подвергающийся перегрузке, вызывая раздражение нервных окончаний связки. Пациенты испытывают тупую, ноющую локальную боль и тяжесть в позвоночнике. Спондилез сопровождается напряжением мышц вокруг двигательного сегмента, и тогда эти два фиксирующих механизма не только усугубляют боль, но ухудшают амортизационную функцию позвоночника, выпрямляя его физиологические изгибы. На ранних стадиях остеохондроза мышцы напрягаются, обездвиживая и защищая его позвоночник, создавая локальный мышечный корсет. В поздних стадиях обездвиженность поддерживается уже необратимыми изменениями в мышцах, окружающих тканях и спондилезом.
Мышечный синдром при остеохондрозе связан с тем, что из пораженного двигательного сегмента в мышцы идут патологические раздражающие импульсы, что наряду с их динамической перегрузкой вызывает тонический спазм. Эти нервные импульсы вызывают спазм сосудов, и вначале возникает боль, а затем мышцы изменяются сами вследствие нарушения их кровоснабжения. Появляются уплотненные тяжи, содержащие плотные и болезненные узелки (Корнелиуса), участки гипертонуса (Мюллера) и плотные миогелозы. Образуются так называемые триггерные зоны, надавливание на которые вызывает резкую распространенную боль.
При остеохондрозе сначала происходит ослабление фиксирующих способностей межпозвонкового диска, которое компенсируется мышцами и связками. Если в дальнейшем неблагоприятные факторы продолжают свое разрушающее действие, то компенсаторные возможности фиксирующих элементов оказываются недостаточными. В этом случае на поздних стадиях заболевания мышечная фиксация снижается, связки растягиваются, и формируется избыточная подвижность в позвоночно двигательном сегменте.
Излишняя подвижность вызывает большее, чем в норме, перемещение смежных позвонков по отношению друг к другу (например, в момент разгибания туловища вышележащий позвонок смещается кзади, чего не бывает в здоровом позвоночнике). Такая патологическая подвижность смежных позвонков из-за остеохондроза называется псевдоспондилолистез.
Из-за патологической подвижности, травмирующей тела позвонков, и грубо натягивающей связки замыкательные пластинки тел позвонков уплотняются и развивается их склероз. В результате происходит хроническое разрастание костной ткани тел позвонков, которое компенсаторно увеличивает их поверхность и уменьшает нагрузку. Эти разросшиеся костные шипы называются остеофитами.
Спондилоартроз, спондилез, псевдоспондилолистез и остеофиты свидетельствую о поздних стадиях остеохондроза.
Грыжи межпозвоночных дисков
Вначале происходит обезвоживание пульпозного ядра и нарушение обмена веществ в хряще. В результате диск теряет свою упругость, усыхает, уменьшается в размерах и не может противодействовать физической нагрузке. Фиброзное кольцо также утрачивает свою эластичность, что вызывает его трещины и разрывы. В образовавшиеся дефекты выпячивается, а затем и выпадает (частично или полностью) пульпузное ядро. Это и есть грыжа межпозвонкового диска.
Если ядро выходит в сторону фиброзного кольца, то формируются средние и боковые грыжи диска.
Переднебоковая грыжа раздражает симпатический ствол вегетативной нервной системы, который лежит на переднебоковой поверхности тел позвонков, что приводит к нарушению функции внутренних органов и спазму сосудов.
Боковая грыжа в шейно отделе вызывает сдавление позвоночной артерии, питающей головной мозг.
Если пульпозное ядро проникает в тело позвонка, уходя вверх или вниз через разрыв в гиалиновой пластинке, то образуется центральная грыжа Шморля. При грыже Шморля никакие структуры нервной системы не сдавливаются, поэтому она проявляется только неловкостью, болью и дискомфортом с ограничением подвижности в зоне пораженного позвоночно-двигательного сегмента.
Указанные выше процессы дистрофии межпозвонкового диска в ходе дальнейшего развития остеохондроза влекут за собой компенсаторные изменения тел, суставов, связок с вовлечением в патологический процесс сосудов, мышц и нервов.
Дополнительные статьи
- 3d анимация формирования избыточной подвижности позвонков в поясничном отделе позвоночника
- 3d анимация начальной дегенерации межпозвонкового диска поясничного отдела позвоночника L4-L5 (видео)
- Причины болей в спине (видео)
Видео материал медицинского центра "Жизнь Без Лекарств" с доктором Владимиром Шолоховым. Наглядно рассказывается о стадиях заболевания межпозвоночного диска и на примере настоящего позвоночника человека, показывается разрастание костной ткани (остеофиты, срастание двух близлежащих позвонков).
Остеохондроз - это процесс деструктивного поражения позвоночника, включающий разрушение суставов и межпозвоночных дисков. Остеохондроз развивается у людей в возрасте от 20 до 30 лет и со временем прогрессирует. Степень и стадия заболевания зависят от образа жизни и своевременного обращения к специалисту.
В Юсуповской больнице команда профессиональных ортопедов и реабилитологов проводит эффективную диагностику и лечение остеохондроза позвоночника.
Причины возникновения остеохондроза позвоночника
К основным стадиям остеохондроза позвоночника относятся:
- первая стадия: на данной стадии остеохондроз позвоночника проявляется не выраженно. Пациент может ощущать прострелы в спине после большой физической нагрузки, подъёма тяжести, наклонов;
- вторая стадия: заболевание переходит в данную стадию в случае, когда пациент несвоевременно обратился к врачу либо терапия была не эффективной. В данном случае фиброзное кольцо разрывается, уменьшается расстояние между позвонками, происходит ущемление спинномозговых нервов;
- третья стадия: прогрессируя, смещение и разрушение межпозвоночных дисков приводит к межпозвоночной грыже. Медикаментозное лечение может совмещаться с хирургическим;
- четвертая стадия: приводит к патологии, вследствие которой межпозвоночные ткани начинают рубцеваться. На данной стадии необходимо хирургическое вмешательство, после которого необходимо пройти длительный курс реабилитации и медикаментозного лечения.
Поэтому, чтобы не допустить тяжёлых стадий остеохондроза позвоночника, очень важно вовремя поставить диагноз и пройти необходимую диагностику для дальнейшей успешной реабилитации.
Остеохондроз позвоночника возникает по причине нескольких негативных факторов, вызывающих данное заболевание. Невозможно назвать какую-то одну причину, которая вызывает остеохондроз позвоночника.
Основные причины, вызывающие остеохондроз позвоночника:
- ранее перенесённые травмы позвоночник;
- наследственность;
- заболевания стоп (плоскостопие, варусная\вальгусная деформация) влекут за собой изменение осанки;
- долгое хождение на каблуках, в неудобной обуви;
- лишний вес;
- профессиональный спорт (тяжёлая атлетика);
- долгое сидение (на работе, за компьютером);
- нарушенный обмен веществ;
- переохлаждение спины;
- сильные стрессы;
- патологические искривления позвоночника.
В комплексе данные причины вызывают остеохондроз позвоночника и приводят к частым болям в спине, нарушению функциональности опорно-двигательного аппарата.
Симптомы остеохондроза позвоночника
Симптомы остеохондроза позвоночника могут быть разными по степени болевых ощущений и зависят от стадии заболевания.
К наиболее распространенным симптомам остеохондроза относятся:
- головные боли;
- головокружения;
- боли в области позвоночника, при наклонах, подъёмах тяжести;
- нарушение свободы движений (сложно выровнять спину, наклониться);
- мелькающие пятна перед глазами;
- потеря чувствительности в проблемной области;
- нарушение артериального давления;
- болезненные ощущения при выдохе или вдохе;
- колющие боли в грудной области.
Правильно определить симптомы остеохондроза и поставить верный диагноз может только специалист. Так, очень часто некоторые симптомы путают с заболеваниями сердечно-сосудистой системы. В Юсуповской больнице собрана команда высококвалифицированных специалистов с многолетним стажем работы, деятельность которых направлена на выявление причин, симптомов и проведение успешной реабилитации.
Диагностика и лечение остеохондроза позвоночника
При первых же симптомах остеохондроза позвоночника стоит обратиться к врачу. Раннее диагностирование заболевания на первых стадиях позволит провести лечение остеохондроза без хирургического вмешательства. Врачи Юсуповской больницы проводят диагностику на современном оборудовании европейского качества, анализы любой сложности. После проведения всех диагностических процедур врачи принимают коллегиальное решение и ставят диагноз.
Диагностика проводится следующими методами:
- компьютерная томография;
- рентген;
- МРТ;
- ЭМГ;
- ВЭЭГ;
- ЭНМГ;
- нейровизуализация;
- дуплексное сканирование.
Лечение остеохондроза позвоночника в зависимости от стадии заболевания в Юсуповской больнице проводится с помощью следующих методов:
- консервативное лечение. Включает в себя медикаментозное лечение, физиотерапию (новейшие методики ООКТ, Бобат-терапия, концепция Маллиган, метод Кастильо-Моралеса и др.), ЛФК, лечебный массаж, соблюдение диет;
- хирургическое лечение. Применяется на 3-4 стадиях остеохондроза позвоночника, в случаях межпозвоночной грыжи и др. Такой метод лечения применяется, когда консервативный метод является недейственным.
В Юсуповской больнице реабилитацию проводят врачи высшей категории, кандидаты и доктора медицинских наук, инструктора по ЛФК и спортивной медицине. Они регулярно проходят повышение квалификации, входят в состав Союза реабилитологов РФ, владеют новейшими методиками лечения остеохондроза позвоночника. Персонал Юсуповской больницы относится внимательно и с уважением к каждому пациенту, принимает больных, от которых отказались в других больницах. Запись к врачу осуществляется круглосуточно по телефону Юсуповской больницы.
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) - МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
МКБ-10

- Этиология и патогенез
- Симптомы остеохондроза позвоночника
- Осложнения остеохондроза позвоночника
- Диагностика остеохондроза позвоночника
- Лечение остеохондроза позвоночника
- Цены на лечение
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела - медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно - резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов - карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Остеохондроз – нарушение, связанное с проблемами позвоночника. К сожалению, если эта болезнь проявила себя, то она будет преследовать человека всю жизнь. Любой метод современного лечения остеохондроза позвоночника сводится только к уменьшению болевых ощущений и повышению качества жизни.
Чем раньше пациент обратится к специалистам, тем больше шансов не допустить серьезных разрушительных процессов в межпозвоночных дисках.
Особенности остеохондроза позвоночника
Еще врачеватели древности считали, что все проблемы спины связаны с развитием цивилизации.
Изначально наши предки ходили на четвереньках. Структура позвоночника хорошо подходит для такого существования. Но когда появился Homo Erectus (Человек Прямоходящий), нагрузка на позвоночник выросла. Еще больше проблем для спины добавляет современный образ жизни – сидячая работа, ухудшение экологической обстановки. В зоне риска находятся спортсмены, люди испытывающие чрезмерные нагрузки и злоупотребляющие курением и алкоголем.
Остеохондроз – это чисто российское заболевание. Нет, им страдают во всем мире. Но именно в нашей страны все проблемы с позвоночником относят к остеохондрозу. В западной медицине принято классифицировать болезни по их природе и влиянию на тот или иной участок, что позволяет выбрать более эффективный метод лечения остеохондроза позвоночника в домашних условиях.
Остеохондроз позвоночника – это изменения в межпозвоночных дисках, связках и суставах. При этом заболевании первыми страдают диски, а потом уже все остальные части позвоночника. Проблема остеохондроза в том, что в структуру позвоночника входит огромное количество нервных окончаний. Поэтому любые проблемы приводят к сильным болевым ощущениям и требуют незамедлительного лечения.
Виды остеохондроза
Принятой классификацией остеохондроза является локализация проявления болевых ощущений. Так как проблема может возникнуть в любом участке позвоночника, выделяют:
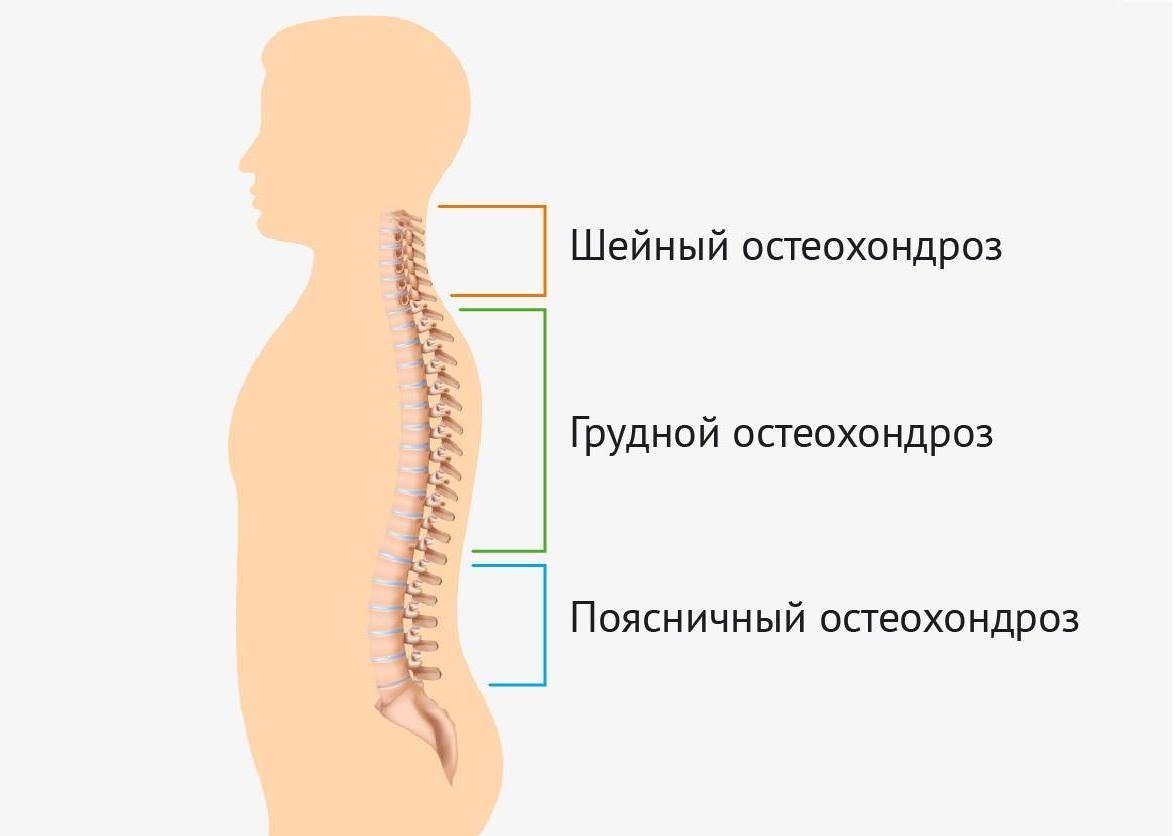
- Остеохондроз шейного отдела. Вторым по «популярности» видом этого заболевания является шейный остеохондроз. Он развивается из-за длительного неудобного положения головы. Иногда приводит к появлению головных болей, ухудшению зрения и слуха. Боль проявляется в затылке или ключице. Остеохондроз шейного отдела развивается у людей, долгое время работающих за компьютером или склонившись над бумажными носителями информации.
- Остеохондроз грудного отдела позвоночника. Этот вид описываемого заболевания проявляется реже всего. Все дело в том, что позвонки в этом отделе малоподвижны. Иногда специалисту требуются дополнительные обследования, чтобы исключить болезни сердца или легких, под которые «маскируется» остеохондроз.
- Поясничный остеохондроз. Болевые ощущения, которые проявляются в поясничном отделе. Могут сопровождаться тупой или острой болью, усиливающейся при движении. Нередко, болевые ощущения могут отдавать в ноги. При тяжелом течении остеохондроза поясничного отдела позвоночника увеличивается риск атрофии мышц. Этот вид заболевания позвоночника встречается чаще других.
Остеохондроз также может развиваться в нескольких отделах позвоночника одновременно. Такая болезнь приводит к нарушению речевого аппарата и ухудшению чувствительности затылочной области. Полисегментный остеохондроз требует сложного лечения. Чтобы не допустить проявления такого вида повреждения позвоночника, требуется незамедлительное обращение к специалистам.
Еще более серьезные проблемы вызывает генерализованный остеохондроз. Такая болезнь задействует не только позвоночник, но и суставные ткани. Что приводит к осложнениям обмена веществ и снижению общего иммунитета организма.
Стадии развития остеохондроза

Современная медицина выделяет четыре стадии остеохондроза:
- Проявление симптомов синдрома постоянной усталости, дискомфорт в области локализации заболевания. Диагностировать эту стадию болезни очень трудно. Для выявления проблемы требуется комплексное обследование пациента.
- Проявление болезненных ощущений. Нарушение в структуре хрящевой ткани приводит к сдавливанию нервных окончаний. Лечение с использованием обезболивающих препаратов способно поставить пациента на ноги.
- Изменения в структуре позвоночника. Дальнейшее разрушение и патологические изменения в позвоночнике приводят к его искривлению. У пациента может появиться горб. Современные методы терапии способны уменьшить искривление и устранить болевые ощущения.
- Нарушения в работе опорно-двигательного аппарата. Смещение позвонков приводит к развитию остеофитов. Необратимые последствия, без вмешательства специалистов, приводят к инвалидности.
Из-за чего развивается остеохондроз?
Главной причиной развития остеохондроза является неправильная нагрузка на позвоночник. При длительном воздействии на эту часть тела меняется структура хрящей. Межпозвоночный диск уменьшается в размерах и деформируется.
К другим причинам можно отнести:
- Интенсивная нагрузка и резкие движения корпусом.
- Беременность и ношение ребенка на руках.
- Использование неудобной обуви.
- Неправильное питание и нарушение обмена веществ.
- Генетика и наследственные факторы.
Современные средства от остеохондроза содержат вещества, позволяющие укрепить костную ткань в организме.
Болевые ощущения при остеохондрозе
Это заболевание позвоночника приводит к проявлению различных болевых ощущений. Специалисты выделяют следующие разновидности болей в спине:
- Ноцицептивная. Повышение чувствительности в местах с поврежденной тканью. В области спины образуются очаги с постоянной болезненностью.
- Невропатическая. Ощущения, приводящие к снижению мышечной силы и нарушения чувствительности. Любые раздражители приводят к болевым ощущениям.
- Дисфункциональная. Проявляется дискомфортом работы нервной системы после сильной физической активности.
При остеохондрозе дискомфорт часто имеет смешанную природу. Сочетание нескольких видов болевых ощущений приводит к сложностям при диагностике проблемы.
Группы риска при остеохондрозе
Так как природа и эволюция сделали наш позвоночник очень прочным, для появления разрушительных последствий необходима совокупность факторов. В группу риск входят люди, которые:
- Ведут малоподвижный образ жизни. Это приводит к ухудшению кровоснабжения. А значит нехватке позвоночником необходимых ему питательных веществ.
- Подвергаются чрезмерным нагрузкам. Спортсмены, занимающиеся силовыми видами спорта, а также граждане, занятые на тяжелом производстве.
- Длительное время находятся в неправильном положении. Сильная нагрузка на позвоночник наблюдается у людей, не делающих перерыв при работе за компьютером.
- Подвержены стрессу. Напряжение в мышцах приводит к внешнему воздействию на сосуды. Их проток уменьшается. Позвоночник не получает необходимого питания и разрушается.
Большое влияние на проблемы позвоночника оказывает наследственная предрасположенность и вредные привычки. Алкоголь и никотин разрушают структуру хрящевых тканей. В том числе и тех, которые расположены в позвоночнике.
В зону риска входят люди, занятые в строительстве, офисные работники, спортсмены, хирурги, работники конвейерного производства и т.п.
Осложнения при остеохондрозе
При проявлениях заболевания важно получить квалифицированную помощь как можно раньше. Лечение остеохондроза позвоночника необходимо, чтобы не только избавиться от болевых ощущений, но и не допустить паралича тела. Серьезные нарушения приводят к необратимым последствиям. Нервные окончания, находящиеся в позвоночнике, разрушаются, что приводит к потерям чувствительности и даже нарушению подвижности.
Любые проблемы позвоночника, вызывающие болевые ощущения, ухудшают качество жизни. Современные методики позволяют полностью исключить боль даже при сильных повреждениях позвоночника.
Лечение заболевания аппаратами «Солнышко»
Одной из эффективных методик лечения остеохондроза является аппаратная терапия. Сегодня используется множество устройств, которые снимают болевые ощущения и устраняют факторы разрушения межпозвоночных дисков. Одним из таких устройств является магнитотерапевтический аппарат АМНП-02 «Солнышко».
Прибор пользуется большой популярностью у спортсменов. С его помощью можно уменьшить болевые ощущения после получения травм. Но и обычным людям стоит приобрести это устройство от компании «Солнышко». Аппарат создает магнитное поле с индукцией 55±10 мТл, которое оказывает благотворное влияние на поврежденный участок. Прибор снижает болевые ощущения и способствует устранению дальнейших разрушительных процессов.
Профилактика остеохондроза позвоночника
Профилактикой этой проблемы является исключение факторов, влияющих на разрушение межпозвонковых дисков. Людям, подверженным таким проблемам, стоит уменьшить время, проведенное в сидячем положении. Важно снизить нагрузки, больше гулять на свежем воздухе и разнообразить свой рацион полезными блюдами.
Читайте также:

